
Vol. 35, n.º 3, 2002
REVISTA
ESPAÑOLA DE
Vol. 35, n.º 3, 2002 |
Juan Roberto Peraira1, Luis Alonso Pulpón1, Javier Segovia1, Inmaculada Sánchez-Vegazo2, Alberto Anaya2
Clínica Puerta de Hierro, 31 de mayo-2002. 1Servicio de Cardiología. 2Departamento de Anatomía Patológica.
DATOS CLÍNICOS
Dr. Peraira: Se trata de un varón de 54 años, exfumador, dislipémico, con historia de claudicación intermitente y antecedentes familiares de cardiopatía isquémica. Fue diagnosticado de cardiopatía isquémica, en forma de enfermedad de triple vaso y precisó cirugía para by-pass aortocoronario en 1987. En octubre de 1997 ingresó por cuadro de insuficiencia cardíaca congestiva con disfunción grave de ventrículo izquierdo. En febrero de 1998 y junio de 2000 presentó dos episodios de edema agudo pulmonar y síncopa. Ante la evidencia clínica de disfunción ventricular izquierda grave sintomática, con repetidos ingresos, en septiembre de 2000 fue incluido en lista de espera de trasplante cardíaco, siendo intervenido el 24 de enero de 2001.
Por lo que respecta a la evolución inicial post-trasplante, recibió tratamiento inmunosupresor con tacrolimus, azatioprina y prednisona. Permaneció estable hemodinámicamente y la extubación fue precoz. Sin incidencias clínicas significativas, se realizó biopsia endomiocárdica de control, previa al alta, en la que no se evidenciaron signos de rechazo del injerto. Fue dado de alta el 9 de febrero de 2001.
Posteriormente desarrolló diabetes mellitus que precisó tratamiento con insulina y presentó 2 episodios de rechazo agudo del injerto de grado moderado (uno en febrero y otro en abril de 2001), que fueron tratados.
En abril de 2001 ingresó por cuadro de neumonía. Recibió tratamiento antibiótico con amoxicilina y ácido clavulánico, con buena evolución clínica. La antigenemia de citomegalovirus fue negativa y en la biopsia endomiocárdica que se realizó durante el ingreso no se objetivaron signos de rechazo del injerto. En un ecocardiograma realizado antes del alta la fracción de eyección del ventrículo izquierdo fue del 75%, con función diastólica normal.
En agosto de 2001 ingresó por cuadro de insuficiencia cardíaca congestiva, objetivándose en la monitorización electrocardiográfica bradicardia, por disfunción sinusal transitoria.
Se realizó una biopsia endomiocárdica que mostró signos de rechazo agudo del injerto grado 3B de la ISHLT, por lo que se instauró tratamiento con metilprednisolona, 500 mg/día por vía intravenosa, durante 3 días. En un ecocardiograma la función sistólica era normal, con una fracción de eyección del ventrículo izquierdo del 72%.
En biopsia endomiocárdica realizada en septiembre de 2001 no se observaron signos de rechazo del injerto.
El 23 de octubre de 2001, el paciente ingresó para realización de nueva biopsia endomiocárdica, que no mostró signos de rechazo del injerto. El paciente refería aparición de un bulto indoloro en el testículo derecho, sin otros síntomas acompañantes. Había sido valorado por su médico de cabecera un mes antes, siendo diagnosticado en aquel momento de orquiepididimitis aguda, para la que recibió tratamiento convencional. En el momento del ingreso para realización de biopsia endomiocárdica estaba siendo valorado por el Servicio de Urología, que había solicitado marcadores tumorales, que resultaron negativos (alfafetoproteína: 3,3, siendo normal entre 0 y 15; beta-HCG menor de 2, siendo normal entre 0 y 5).
El 24 de octubre de 2001 se realizó orquiectomía radical derecha. En el post-operatorio inmediato el paciente presentó parada respiratoria, con posterior asistolia, y falleció a pesar de las maniobras de reanimación cardiopulmonar.
En resumen, se trata de un paciente que había recibido un trasplante cardíaco 9 meses antes y tenía una buena función del injerto, con fracción de eyección del ventrículo izquierdo superior al 70%, que presentó un bulto en testículo derecho por el que fue intervenido, sin que hubiera datos de malignidad en exploraciones previas y que murió, de forma inesperada, en el postoperatorio inmediato.
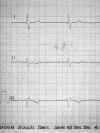
Fig. 1. Ritmo
nodal al ingreso del paciente.
DISCUSIÓN
Dr. Anaya (moderador): ¿Existía ya, antes de la operación, un criterio formado sobre la naturaleza del bulto testicular?
Dra. Sánchez-Vegazo: Llevaba un mes notando la masa y no había un diagnóstico basado en biopsia.
Dr. Anaya: ¿Por qué se murió?
Dr. Peraira: Podemos descartar la causa infecciosa; un cuadro de neumonía unos meses antes se había recuperado con tratamiento antibiótico. No tenía datos de infección por citomegalovirus, ni cuadro febril ni respiratorio ni otra focalidad que nos pueda orientar como causa de muerte.
Otra causa de muerte en los enfermos trasplantados cardíacos son las neoplasias, nosotros tampoco creemos sinceramente que fuese la neoplasia, si es que ese tumor testicular fuese maligno, que por los marcadores tumorales no parece que lo sea; pero aunque lo fuera tampoco creemos que esa fuese la causa de muerte. ¿Rechazo del injerto? Pues 24 horas antes de la muerte tenía una biopsia en la que no había datos de rechazo; y otra causa de muerte en estos enfermos es la enfermedad vascular del injerto y todas sus consecuencias, pero 9 meses después del trasplante quizá sea un poco prematuro para que se haya desarrollado.
Dr. Pulpón: Puede ser un problema anestésico, el paciente estaba en el lóbulo de recuperación después de una anestesia general; pudiera haber hecho una parada respiratoria, no lo creemos, pero pudo tener una depresión respiratoria momentánea o lo que fuera; lo que está claro es que su muerte ha sido súbita. En la muerte súbita hay que pensar en una causa cardíaca, posiblemente una arritmia, descartado el rechazo agudo (o semidescartado) hay que pensar en la posibilidad de que existiera daño coronario de alguna estirpe; respecto a enfermedad vascular del injerto hay que considerar el corazón que tenía el paciente era de un varón de 55 años muerto de hemorragia cerebral, y cabría la posibilidad de que tuviera cierto grado de arteriosclerosis y en ese grado de arteriosclerosis con el tiempo se hubiese desarrollado una enfermedad vascular del injerto grave.
Dr. Segovia: Quería comentar que llama la atención que los pacientes hacen rechazos agudos habitualmente, moderados o graves durante los primeros seis meses. En este paciente llama la atención que sin haber abandonado la medicación había tenido un rechazo tardío muy grave, con un bloqueo aurículo-ventricular completo, que es una manifestación inhabitual de rechazo. Lo cierto es que la biopsia hablaba de un rechazo importante, un grado 3B; como con el tratamiento desapareció el bloqueo, atribuimos éste al rechazo y seguimos haciendo biopsias mas allá de lo que es habitual en nuestro protocolo, que llega hasta los seis meses; y no mostró rechazo en las dos siguientes a este episodio, por lo que consideramos que se había tratado de un episodio inusualmente tardío e inusualmente grave de rechazo agudo, resuelto con el tratamiento. Yo sinceramente cuando el paciente murió en el postoperatorio pensé que puesto que el rechazo es un fenómeno focal y que tomamos muestras al azar con las biopsias, si este hombre tenía un rechazo grave a los ocho meses y se muere a los nueve, quizá seguía teniendo un rechazo grave, que no habíamos detectado en las biopsias de control, y que por alguna razón era un paciente mas rechazador de lo habitual.
Dr. Pulpón: Sin embargo, yo creo que un rechazo agudo con buena función ventricular es raro que se manifieste como muerte súbita. Hay que pensar más en una isquemia, aunque en el primer año de trasplante sólo hemos visto 2 ó 3 casos, ya que no es frecuente; o también la posibilidad de una transmisión al paciente de una enfermedad coronaria previa que tuviera el injerto; eso no lo descartamos.
Dr. Anaya: Dada esta posibilidad debo preguntar cuál es la edad máxima, en la práctica, para trabajar sobre seguro. O dicho de otro modo ¿hasta qué edad de los donantes os movéis con tranquilidad?
Dr. Segovia: En los varones 40 años, siempre que no tengan factores de riesgo coronarios y en las mujeres 45; esa es la edad que se pone como aconsejable; pero con la escasez de donantes, en todos los grupos, sin excepción, se está yendo mas allá de esas cifras. Cuando el resto de las características, ausencia de factores de riesgo para arteriosclerosis y buena contracción del corazón antes de la donación, son positivas, y sobre todo si hay necesidad de hacer el trasplante porque el receptor está muy enfermo, pues pasamos de esas cifras. En algunos hospitales se están haciendo coronariografías a los donantes aunque estén en una situación inestable, cuando pasan de estas edades; lo cierto es que ahora en las series que están mirando la arteriosclerosis en los corazones recién trasplantados (eso es algo que se está haciendo de rutina en muchos hospitales), pues se ve que hasta un 7% de los corazones trasplantados tienen estenosis coronaria significativa de mas de un 50% de la luz; y cuando en lugar de con la coronariografía normal se mira con la ecografía intravascular que es un método tremendamente sensible para detectar lesiones menores, pasan del 50% los corazones que tenían formas leves de arteriosclertosis ya en el momento de ser trasplantados.
Dr. Anaya: En los receptores ¿se ha suprimido ya toda barrera de edad o sigue habiendo un limite?
Dr. Segovia: Este limite no es completamente fijo pero ronda en los 65 años. Tenemos algún paciente con 66 ó 67 años.
Dr. Peraira: Pero los resultados son levemente peores en cuanto a supervivencia tanto a corto como a largo plazo. Curiosamente desarrollan menos cuadros de rechazo del injerto, pero tienen más predisposición a hacer más infecciones y más neoplasias.
Dr. Anaya: Muy bien, ¿alguno de los presentes desea hacer algún comentario adicional, alguna pregunta? Si no es así, veremos la patología.
DATOS MORFOLÓGICOS
Dra. Sánchez-Vegazo: El enfermo fue trasplantado hace 9 meses. Aquel corazón pesaba 330 g y presentaba un triple by-pass coronario.
En los cortes seriados de las coronarias nativas existía arteriosclerosis difusa, calcificada semiobstructiva y en los by-passes había calcificaciones segmentarias con obstrucción del 75% de la luz.
El ventrículo izquierdo estaba dilatado y medía 1 cm de espesor en la cara libre. En apex se observaba una zona cicatricial (0,9 cm de longitud), con una marcada disminución del espesor de la pared, en la que el miocardio había sido sustituido por tejido fibroso. Era por tanto un infarto antiguo. En el resto del ventrículo izquierdo había múltiples cicatrices fibrosas miocárdicas.
Se trataba, pues de una cardiopatía isquémica con dilatación secundaria de ventrículo izquierdo.
En el seguimiento del trasplante se realizaron 17 biopsias endomiocárdicas, con tres episodios de rechazo.
El mismo día que falleció el paciente, en el Departamento de Anatomía Patológica recibimos el testículo, que pesaba 74 g y se acompañaba de 7,2 cm de cordón espermático. La vaginal era lisa, con red vascular visible. A la palpación se apreciaba una formación ovoidea de mayor consistencia, que al corte (fig. 2) se correspondía con una masa polilobulada, situada sobre el epidídimo, creciendo en la pulpa, con limites curvos y con áreas necróticas, de color blanco-grisáceo. El polo superior crecía hacia afuera con aparente destrucción de la albugínea.
Microscópicamente (fig. 3), se trataba de un seminoma típico, con notable componente linfoide, que destruía la albugínea e infiltraba vaginal sin sobrepasarla. El cordón no mostraba alteraciones.
En la autopsia el injerto cardíaco muestra todas las suturas competentes. En los cortes seriados de las ramas coronarias la luz aparece disminuida, con pequeñas y aisladas placas ateroescleróticas y en los cortes seriados es evidente una hipertrofia miocárdica difusa.
En la cara posterior del ventrículo izquierdo (fig. 4) aparece un infarto antiguo (mas de 3 meses). Llama la atención la coronaria anterior epicárdica con la pared moderadamente engrosada, al igual que sucede con una rama intramiocárdica.
En el estudio microscópico de ramas epicárdicas (fig. 5) existe una disminución concéntrica de la luz, de mas del 50%, con muscular integra y una íntima notablemente engrosada, con endotelitis evidente y frecuente presencia de macrófagos, algunos de ellos espumosos.
Esta misma lesión vascular se muestra en vasos intra miocárdicos, de menor tamaño (fig. 6).
No hay lesiones de rechazo agudo.
Las otras lesiones encontradas en la autopsia son hallazgos «menores» en relación con el tratamiento inmunosupresor, sin ninguna relación con trasplante y que no condicionaron para nada su vida.
Creemos que la causa de la muerte es cardíaca, muy probablemente por una isquemia aguda masiva que no tiene expresión miopatológica en las primeras horas.

COMENTARIOS FINALES
Dr. Anaya: ¿Durante cuanto tiempo fue tratado su rechazo antes de que apareciera el seminoma?
Dra. Sánchez-Vegazo: El último episodio de rechazo moderado lo presentó hace dos meses. He encontrado dos casos descritos de seminomas, ambos extragonadales, en enfermos trasplantados. Uno en un trasplantado cardíaco y otro en un trasplantado renal.
Dr. Anaya: Pero ¿tan pronto como en este caso?
Dra. Sánchez-Vegazo: No he conseguido la revista; sólo tengo el resumen y son bastante mas jóvenes que éste; tenían curiosamente 37 años los dos y no sé cuanto tiempo había transcurrido desde el trasplante. En nuestro caso cabe suponer que el tumor existiera antes
del trasplante y que la inmunosupresión podría haber acelerado su crecimiento.
Dr. Anaya: El plazo parece muy corto a menos que se admita el mecanismo que sugieres.
Dra. Sánchez-Vegazo: El tumor es muy poco maligno citológicamente, pero tiene áreas de necrosis, lo que permite suponer un rápido crecimiento.
Dr. Anaya: Hay un hecho bastante curioso en la histología de este tumor concreto; los seminomas aparecen, casi invariablemente, infiltrados por linfocitos, lo que es un signo de defensa del organismo; así que, evidentemente, al suprimir esa defensa se favorece su crecimiento; ésto abonaría la hipótesis de la Dra. Sánchez-Vegazo. En este caso concreto se da la circunstancia de que en los órganos linfoides no había linfocitos (ya lo ha reseñado Inmaculada): el único lugar donde los había era en el tumor; o sea que lo que ella dice parece muy razonable: que a lo mejor el tumor estaba allí desde antes (por eso conserva su estructura habitual), pero justamente al ser detenida la función linfoide se perdió el equilibrio y comenzó a crecer aceleradamente.
Dr. Yebra (internista): Los tumores germinales ¿son muy típicos de la inmunosupresión? No lo tengo yo como una asociación establecida.
Dr. Anaya: No están entre los más representativos.
Dra. Sánchez-Vegazo: Ya te digo que yo solo he encontrado dos publicados.
Dr. Pulpón: No son muy representativos de pacientes con inmunosupresión, pero yo creo que ahora todos los tumores están aumentados en los receptores de trasplantes, en los que son unas 100 veces mas frecuentes que en la población normal. La tendencia actual es creer que las neoplasias son la causa mas importante de mortalidad a largo plazo en los enfermos trasplantados, y de hecho hay estadísticas sobre enfermos que llevan mas de 10 años trasplantados en los que el 30% desarrollan neoplasias.
Dr. Segovia: Sin embargo no es común, en las necropsias de pacientes trasplantados, que haya esta depleción de linfocitos en el bazo.
Dra. Sánchez-Vegazo: A mí me llamó mucho la atención: tiene un bazo impresionante y yo es la primera vez que lo veo en los trasplantados cardíacos.
Dr. Segovia: En los trasplantes de médula es otra cosa. Los receptores cardíacos en sangre periférica todos tienen linfocitos normales.
Dr. Anaya: ¿Otros comentarios?
Dr. Segovia: A mí me parece, cambiando un poco al tema cardiológico y a la causa de muerte, me parece un caso interesantísimo que a partir de los hallazgos estoy reinterpretando porque creo que ese rechazo que nos parecía llamativamente tardío, y con un bloqueo completo a los 8 meses, muy probablemente era un infarto, que se ve en la pieza como una cicatriz. En los infartos inferiores un tercio, o una cuarta parte de ellos, cursan con bloqueo completo; y aquí tenemos una cicatriz en lo que anatomicamente se llama pared posterior y nosotros llamamos cara inferior de ventrículo izquierdo, que es lo mismo.
Dr. Pulpón: Sin embargo, la cicatriz parece muy desarrollada para un mes de evolución del infarto. Eso parece mucho más antiguo, y también se puede explicar que sea una cicatriz reparativa de un episodio de rechazo.
Dra. Sánchez-Vegazo: También lo pensé y también pensé en un primer momento que fuera consecutiva a una biopsia previa; pero claro, no puede ser biopsia previa porque es en ventrículo izquierdo.
Dr. Segovia: Además, los focos de rechazo normalmente son pequeños, aunque pueden llegar a confluir. Pero el hecho de que haya una sola zona de una cicatriz que tiene aspecto de un infarto de los clásicos y además en la zona irrigada por la coronaria derecha, que es la que también suple el flujo al ventrículo derecho, me hace pensar que el rechazo 3B de la biopsia pudo ser simplemente el infiltrado de la isquémia que puede ser indistinguible del rechazo. Según esto, la primera manifestación de isquémia sería un infarto que creíamos que era un rechazo y que tratamos como rechazo. Luego hicimos biopsia donde ya no había lesión y a lo mejor era ya todo enfermedad vascular del injerto. Lo cierto es, sin embargo, que si para rechazo era inusualmente tardío, para enfermedad vascular del injerto era inusualmente precoz.
Dra. López (patóloga): A mí me parece demasiada cicatriz para un mes; me parece bastante más antiguo.
Dr. Anaya: Es razonable que sea más antiguo.
Dr. Sanz (patólogo): A partir de 3 meses no se puede decir si son 3 meses o 30 años
Dra. Sánchez-Vegazo: Es una cicatriz fibrosa para mí de más de 3 meses.
Dr. Sanz: A partir de 3 meses no hay criterios morfológicos para decir si son 6 meses, 1 año o dos.
Dr. Anaya: La morfología que tenemos permite afirmar rotundamente que es un infarto de mas de 3 meses y no un rechazo.
Dr. Sanz: Si, yo creo que sí; eso no se puede confundir con un rechazo en ningún caso, lo digo en respuesta al Dr. Segovia, porque el infarto se comporta como un foco inflamatorio agudo, con polinucleares, y es muy distinto del cuadro microscópico del rechazo.
Dr. Segovia: Yo sé poco del infiltrado inflamatorio que acompaña a los infartos. Pero lo cierto es que los criterios que se establecieron para definir lo que es miocarditis, (un rechazo viene a ser una forma de miocarditis), uno de los datos necesarios es que se excluya que haya isquemia, porque puede simularla. Cuando hay lesión coronaria el infiltrado puede estar justificado por la isquemia. A mi juicio, si fuera así, la hipótesis de la isquemia sería una forma más verosímil de interpretar lo que le pasó al enfermo.
Dra. Sánchez-Vegazo: Yo creo que eso va más en relación con pequeñas áreas de isquemia que con infarto establecido. Yo estoy de acuerdo con el Dr. Sanz y me parece que es difícil de confundir porque el infiltrado, morfológicamente hablando, es muy diferente.
Dr. Pulpón: Lo que sí es verdad es que ese infarto debía haber tenido expresión electrocardiográfica. Un infarto con bloqueo debería haberse expresado
Dr. Anaya: Lo cierto es que la inter-relación de hechos demostrados en este paciente, que había sido trasplantado con éxito por arteriosclerosis e isquemia cardíaca, sugiere que la inmunosupresión pudo acelerar el desarrollo de un seminoma, que quizá existiera ya; y cuando se procedió a la orquiectomía fue otra vez el protagonismo de la isquemia cardíaca (por enfermedad vascular del injerto, superpuesta quizá a una cierta arteriosclerosis del donante) lo que le llevó a la muerte. Tanto por lo demostrado como por lo que se sugiere es un caso particularmente interesante.
BIBLIOGRAFÍA
De Bono JS, Fraser JA, Lee F, Simpson A, Lim C, Naik S, Soukop M, Dunlop DJ. Metastatic extragonadal seminoma associated with cardiac transplantation. Ann Oncol 2000, 11: 749-752.
Kosmas C, Tsavaris NB, Vadiaka M, Chiras T, Boletis J, Kostakis A. Extragonadal seminoma after renal transplantation and immunosupression; treatment in the presence of renal dysfunction: a case report and literature review. Med Oncol 2001, 18: 221-225.