
Vol. 36, n.º 1, 2003
REVISTA
ESPAÑOLA DE
Vol. 36, n.º 1, 2003 |
César Lacruz Pelea, Beatriz Di Martino Ortiz, Emilio Álvarez Fernández
Departamento de Anatomía Patológica, Hospital General Universitario Gregorio Marañón. C/ Dr. Esquerdo, 46. 28007 Madrid.
RESUMEN
Objetivos: Los propósitos principales de este estudio han sido determinar los tipos de HPV asociados a lesiones escamosas intraepiteliales en nuestro medio, relacionándolos con el grado de éstas, y establecer qué tipo viral es el más frecuentemente implicado en ellas.
Material y metodos: Se incluyeron en el estudio 298 pacientes con diagnósticos de SIL de bajo y alto grado, que representan todos los casos de lesiones intraepiteliales en las que se pudo detectar HPV mediante técnicas de biología molecular, en un material recogido a lo largo de un periodo de 8 años (desde 1993 hasta 2000), junto con 9 casos de carcinomas infiltrantes incluidos para contrastar los tipos virales implicados en estos con los de las lesiones intraepiteliales. El rango de edades resultó entre 17 y 78 años. No se disponía del factor tabaquismo en la anamnesis. La presencia del ADN viral fue detectada en todos los casos en material biópsico mediante la técnica de reacción en cadena de la polimerasa (PCR).
Resultados: La mayoría de las lesiones escamosas intraepiteliales, tanto de bajo como de alto grado, así como los carcinomas invasores, fueron positivos para los tipos de HPV denominados de «alto riesgo oncogénico». El tipo de HPV más frecuentemente implicado en todas las lesiones fue el 16.
Conclusiones: La alta incidencia en nuestro material de HPV de alto riesgo oncogénico, incluso en las lesiones escamosas intraepiteliales de bajo grado, sugiere que se considere a la técnica de la PCR como un método complementario necesario en la evaluación de las biopsias cervicales y obliga a mirar a las actuales clasificaciones de «HPV/lesión escamosa intraepitelial» desde otro punto de vista.
Palabras clave: Virus del papiloma humano, HPV, lesión escamosa intraepitelial, SIL, reacción en cadena de la polimerasa, PCR.
SUMMARY
Objectives: To determine the types of human papillomavirus (HPV) associated with squamous intraepithelial lesions (SIL) in cases from our institution, and to establish the most frequent type of HPV found.
Material and methods: 298 cases of high and low grade SIL from patients 17-78 years old (obtained over an 8-year period: 1993-2000), in which a specific type of HPV had been detected by polymerase chain reaction (PCR) technique were studied. 9 cases of infiltrative carcinomas were used to contrast the viral types involved. No detailed smoking anamnesis was available.
Results: The majority of the low and high-grade squamous intraepithelial lesions, as well as the invasive carcinomas, contained the so-called "high risk types of HPV". HPV-16 was the type most frequently found.
Conclusions: The prevalence of high risk types of HPV in our samples, even in low grade squamous intraepithelial lesions, causes us to strongly suggest that polymerase chain reaction analysis (PCR) be included as a necessary complementary technique in cervical biopsies. Our results lead us to believe that the actual classifications of «HPV/squamous intraepithelial lesion» should be considered from other angles.
Key words: Human papillomavirus, HPV, squamous intraepithelial lesions, SIL, polymerase chain reaction, PCR.
INTRODUCCIÓN
El carcinoma de células escamosas del cérvix surge de las lesiones escamosas intraepiteliales (SIL). Dependiendo de la intensidad y espesor de estos cambios epiteliales el SIL es graduado como de baja o alta severidad (1,2). Estas subdivisiones reflejarían el potencial relativo de dichas lesiones para desarrollar un carcinoma invasor. Es conocido que el virus del papiloma humano (HPV) está fuertemente asociado con la neoplasia cervical y sus precursores y que la presencia de HPV precede y predice el desarrollo de SIL, siendo el HPV del tipo16 el más predictivo en SIL de cualquier grado (3,4). Los tipos de HPV que infectan el tracto genital inferior pueden clasificarse según el riesgo potencial que confieren a las pacientes de desarrollar lesiones de alto grado o lesiones invasivas. Los tipos de HPV de bajo riesgo oncogénico (6,11) suelen asociarse con condiloma y/o SIL de bajo grado, y aquellos de alto riesgo (16,18,31,33 y otros) con SIL de alto grado, incluido el carcinoma in situ (CIS), y con carcinoma infiltrante. Para objetivar la veracidad de estos datos en nuestro medio se han estudiado 298 biopsias, recogidas a lo largo de un periodo de 8 años, relacionando el tipo de HPV detectado en el material biópsico mediante técnica de PCR con el grado de lesión epitelial en los cortes histológicos del mismo material.
MATERIAL Y MÉTODOS
Hemos estudiado 298 biopsias ginecológicas de cérvix obtenidas mediante colposcopia. El estudio comprende material biópsico recogido desde enero de 1993 hasta diciembre de 2000. Las edades de las pacientes se extienden en un rango de 17 a 78 años. Se incluyeron en el estudio todas aquellas biopsias con diagnóstico histo-patológico de SIL de bajo y alto grado que fueron positivas para HPV mediante la técnica de PCR, junto con algunos casos de carcinoma invasor. Las muestras fueron fijadas en formalina neutra tamponada al 10%, embebidas en parafina y procesadas rutinariamente. Para la realización de la técnica de PCR se utilizó un «kit» de amplificación de ADN (Master Diagnostica.Granada, España) que permite detectar la presencia de HPV de los tipos más frecuentemente implicados en lesiones cervicales (6/11, 16, 18 y 33/31), partiendo del ADN total extraído de los tejidos incluidos en parafina y mediante el empleo de unos cebadores específicos que permiten detectar, en una única ronda de amplificación, los tipos mencionados sin necesidad de manipulaciones adicionales. El resultado se visualizó mediante electroforesis en geles de agarosa y tinción con Bromuro de Etidio en un transiluminador de luz ultravioleta. El protocolo utilizado en todas las muestras ha incluido: 1) extracción del ADN, 2) reacción de amplificación y, 3) electroforesis de los productos amplificados. Algunos casos positivos para HPV por hibridación in situ (sonda screening) no incluidos en los tipos 6, 11, 16, 18, 31 y 33, y por consiguiente no identificables con nuestra metodología, no se incluyeron en el estudio. De cualquier forma su escaso número en comparación con el total (20 casos en 8 años), no haría variar substancialmente las cifras ni el objetivo del trabajo.
Extracción del ADN
Se tomaron 2-6 secciones de tejido de unos 10 µm de grosor y se colocaron en un tubo de microcentrífuga de 1,5 ml valiéndonos de una aguja histológica. Luego se añadieron 600 µl de aceite mineral, que se agitó por vortexeo y se calentó la muestra en termociclador a 95ºC por 2 minutos, centrifugándolo posteriormente a velocidad máxima por 2 minutos. Posteriormente eliminamos 480 µl del aceite mineral sin arrastrar tejido, repitiendo los dos primeros pasos. Al «pellet» de tejido resultante añadimos 50 µl de solución de lisis y 1 µl de solución de proteasa (que se descongeló justo en el momento de utilizarla manteniéndola con hielo). Agitamos varias veces con micropipeta, y centrifugamos por 5 segundos para eliminar burbujas, incubándolo toda la noche a 55ºC con agitación suave. Para inactivar la proteasa se calentó a 95ºC durante 8-10 minutos. Por último, se centrifugó 5 minutos a velocidad máxima recogiendo el sobrenadante y evitando así tomar restos del fondo del tubo.
Reaccion de amplificación
Por cada muestra de ADN se practicaron 3 reacciones de amplificación en 3 tubos diferentes. Una para determinar la positividad para HPV tipos 6/11 y 16 (tubo verde), otra para determinar la positividad para HPV tipos 18, 31/33 (tubo rojo) y otra como control de calidad del ADN obtenido (tubo amarillo). A cada tubo se añadió 0,5 µl de ADN-polimerasa y 5 µl de la muestra de ADN. Se mezclaron bien los contenidos de los tubos y se añadió a cada uno de ellos 50 µl de aceite mineral centrifugándolos 5 segundos en microcentrífuga. Posteriormente, se colocaron en el termociclador que previamente había sido programado bajo las siguientes condiciones de amplificación: 94ºC 5 min. 30 ciclos: 94ºC 45 sg, 58ºC 45 sg, 72ºC 30 sg, 72ºC 4 min.
Al finalizar la reacción de amplificación los tubos se mantuvieron siempre refrigerados a 4ºC, y si las muestras no se procesaron en el momento se almacenaron a –20ºC.
Electroforesis de los productos amplificados
Se colocó el gel de agarosa en la cubeta de electroforesis y se preparó tampón de electroforesis (TBE 1X) en cantidad suficiente para que el gel quedase sumergido completamente dentro de la cubeta. A esto se añadieron 20 µl de solución de Bromuro de Etidio. Se tomaron 20 µl del producto amplificado y se pasó a un tubo eppendorf añadiendo 4 µl de tampón de carga. Las muestras se cargaron en pocillos colocándose en uno de los carriles 10 µl del marcador de peso molecular. La electroforesis se mantuvo durante 1 hora a 100 voltios.
Interpretación de los resultados
CONTROL INTERNO (tubo amarillo): debe aparecer una banda intensa de 102 pares de bases, lo que indica que el proceso de manipulación de la muestra y extracción del ADN han sido correctos independientemente de que la muestra sea o no positiva para HPV.
TIPAJE (tubos verde y rojo respectivamente):
El tamaño de las bandas que se corresponden con cada tipo de HPV resueltas mediante electroforesis son:
tubo verde para HPV 6/11: 157 pb y HPV 16: 98 pb y tubo rojo para HPV 18: 81 pb y HPV 31/33: 100 pb. (fig. 1).

Fig. 1. Detección
de HPV en gel de agarosa tras reacción de amplificación y electroforesis.
Caso 1: (Infección por HPV-16). Tubo verde: banda de 98 pb (HPV-16). Tubo rojo:
negativo. Tubo amarillo: banda de 102 pb (control positivo).
Caso 2: (Infección doble por HPV-6/11 y HPV-18). Tubo verde: banda de 157 pb
(HPV-6/11). Tubo rojo: banda de 51 pb (HPV-18). Tubo amarillo: banda de 102 pb
(control positivo).
Caso 3: (Negativo). Tubo verde: negativo. Tubo rojo: negativo. Tubo amarillo:
banda de 102 pb (control positivo).
RESULTADOS
• Del total de 298 casos estudiados, 147 de ellos tenían un diagnóstico de SIL de bajo grado, 142 casos de SIL de alto grado y 9 casos de carcinoma, tal y como se detalla en la tabla I.

• De los 147 casos con diagnóstico de SIL de bajo grado, 48 casos fueron positivos para HPVs de riesgo oncogénico bajo (6,11), 35 casos para los virus de riesgo intermedio (31,33) y 64 casos para los de riesgo oncogénico alto (16,18), lo que representa un 33, 24 y 43% respectivamente, como se muestra en el gráfico 1.
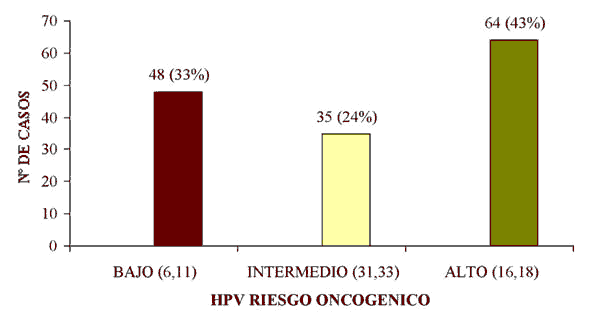
Gráfico 1. Sil de bajo grado. De
los 147 casos encontrados, 48 fueron positivos para el HPV de riesgo oncogénico
bajo, 35 para los virus de riesgo intermedio y 64 para los de alto riesgo
oncogénico, lo que representa un 32, 24 y 43% respectivamente.
• De los 142 casos con diagnóstico de SIL de alto grado, 4 de ellos eran positivos para los HPVs de bajo riesgo oncogénico (6,11), 42 casos para los riesgo intermedio (31,33) y 96 casos para los de alto riesgo (16,18), lo que representa el 3, 30 y 67% respectivamente, como se muestra en el gráfico 2.
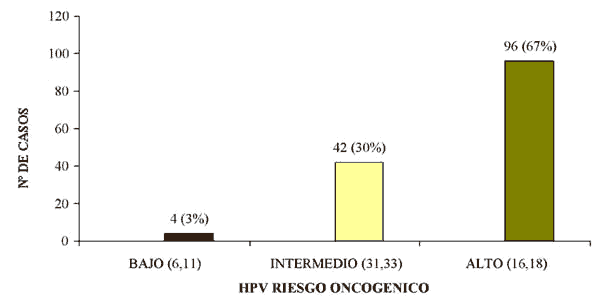
Gráfico 2. Sil de alto grado. De
los 142 casos encontrados con este diagnóstico, 4 eran positivos para los HPVs
de riesgo oncogénico bajo, 42 para los de riesgo intermedio y 96 para los de
riesgo algo, lo que representa el 3, 30 y 67% respectivamente.
• De los 9 casos con diagnóstico de carcinoma, 1 demostró positividad para los virus de bajo riesgo (6,11), otro para los de riesgo intermedio (31,33) y 7 casos fueron positivos para los virus de alto riesgo oncogénico (16,18), que representan un 11, 11 y 78% respectivamente.
• Si unimos los grupos intermedio y alto como suele realizarse en la mayoría de los estudios los resultados son:
• 147 casos con diagnóstico de SIL de bajo grado: 48 casos positivos para HPV de riesgo oncogénico bajo (6,11) y 99 casos positivos para HPV de riesgo oncogénico alto (31, 33, 16, 18). Esto representa un 33 y un 67% respectivamente.
• 142 casos con diagnóstico de SIL de alto grado: 4 casos positivos para HPV de riesgo oncogénico bajo (6,11) y 138 casos positivos para HPV de riesgo oncogénico alto (31, 33, 16, 18). Esto representa un 3 y un 97% respectivamente.
• 9 casos con diagnóstico de carcinoma: 1 caso positivo para HPV de riesgo oncogénico bajo (6,11) y 8 casos positivos para HPV de riesgo oncogénico alto (31,33,16,18). Esto representa un 11 y un 89% respectivamente.
• Los casos de infección doble (casos) siempre se han catalogado en base al virus de mayor riesgo (tabla II).

DISCUSIÓN
La prevalencia global de la infección por HPV es de aproximadamente un 40%; 5-10% de estas pacientes desarrollarán SIL y el 1% o menos un carcinoma (5). En nuestro material los virus de riesgo oncogénico alto (16, 18, 31, 33) son los más frecuentemente implicados en las lesiones escamosas, tanto de bajo como de alto grado, asi como en el carcinoma invasor. El único caso de carcinoma positivo para HPV de riesgo oncogénico bajo resultó ser un carcinoma epidermoide de tipo verrucoso que se extendía superficialmente y de forma amplia por las paredes vaginales. Así mismo, en nuestro material, el tipo viral más frecuentemente implicado en todo tipo de lesiones (bajo, alto grado y carcinoma) fue el 16 que representó un 39% del total (tabla I). Estas tendencias a la distribución por tipo viral se han mantenido a lo largo del tiempo (8 años), con unas cifras poco variables de año en año si se exceptúa lo que parece ser un aumento relativo del HPV de tipo 16 en los dos últimos años (tabla II). En una reciente publicación realizada en nuestro país (Ciudad Real) en una serie de 74 casos, se comprobaron resultados similares a los nuestros, es decir, presencia de virus de alto riesgo oncogénico en lesiones cervicales de todo tipo (14). Nos sorprende, únicamente, que no tuvieran ningún caso positivo para HPV del tipo 18. Esta prevalencia de los tipos de alto riesgo, incluso en las lesiones de bajo grado histológico, sugiere que se deba considerar a la técnica de PCR como un método complementario muy recomendable en la valoración de las lesiones intraepiteliales, especialmente las de bajo grado, y obliga a mirar a las actuales clasificaciones de «HPV/lesión escamosa intraepitelial», desde otro punto de vista. En algunas publicaciones recientes se ha puesto de manifiesto que una carga elevada del HPV 16, muchos años antes del diagnóstico de carcinoma, aumenta el riesgo de desarrollarlo, y que además aquellas pacientes con cargas virales persistentemente elevadas son las que tienen un riesgo mayor. Esto es particularmente cierto para aquellas pacientes menores de 25 años de las cuales el 25% desarrollará un carcinoma in situ (13). Todos estos datos abundan en el razonamiento anteriormente expuesto de la utilidad de identificar el tipo de HPV implicado en las lesiones cervicales. Por lo que respecta al método citológico, muchos estudios sugieren que sería de mayor utilidad realizar tests para detectar HPV de alto riesgo y/o medir la carga viral de HPV, que repetir una técnica de citología ginecológica por Papanicolau en mujeres con atipia citológica leve (6-10). Con ello se estaría intentando identificar el máximo número de mujeres con un SIL de alto grado oculto o incipiente a menor costo. En conclusión, parece que la detección de HPV y su tipificación deberían añadirse a los estudios de rutina tanto en material citológico como histológico. En el primer caso para reducir el número de mujeres referidas a tratamiento o múltiples controles por citologías levemente anormales (ASCUS); en el segundo, para predecir con mayor precisión el riesgo potencial de la lesión.
Agradecimientos: a Dolores Carnero por la esmerada realización de la técnica de PCR.
BIBLIOGRAFÍA
National Cancer Institute Workshop. The 1988 Bethesda System for reporting cervical/vaginal cytological diagnoses. JAMA, 1989; 262: 931-4.
Report of the 1991 Bethesda Workshop. The Bethesda System for reporting cervical/vaginal cytological diseases. JAMA 1992; 267: 1892.
Liaw KL, Glass AG, Manos MM, et al. Detection of human papillomavirus DNA in cytologically normal women and subsequent cervical squamous intraepithelial lesions. J Natl Cancer Inst 1999; 91: 954-60.
Koutsky LA, Holmes KK, Critchlow CW, et al. A cohort study of the risk of cervical intraepitelial neoplasia grade 2 or 3 in relation to papillomavirus infection. N Engl J Med 1992; 327: 1972-8.
Johnston Carolyn. Quantitative tests for human papillomavirus. The Lancet. June 24, 2000; 335: 2179-80.
Ho GY, Burk RD, Klein S, et al. Persistent genital human papillomavirus infection as a risk factor for persistent cervical dysplasia. J Natl Cancer Inst 1995; 87: 1365-71.
Swan DC, Tucker RA, Tortolero-Luna G, et al. Human papillomavirus (HPV) DNA copy number is dependent on grade of cervical disease and HPV type. J Clin Microbiol 1999; 37: 1030-4.
Manos MM, Kinney WK, Hurley LB, et al. Identifying women with cervical neoplasia using human papillomavirus DNA testing for equivocal papanicolau results. JAMA 1999; 281: 1605-10.
Schiffman M, Herrero R, Hildesheim A, et al. HPV DNA testing in cervical cancer screening. Results from women in a high-risk province of Costa Rica. JAMA 2000; 283: 87-93.
Wright TC, Denny L, Kuhn L, et al. HPV DNA testing of self- collected vaginal samples compared with cytologic screening to detect cervical cancer. JAMA 2000; 283: 81-6.
Campion MJ, McCance DJ, Cuzick J, et al. Progressive potential of mild cervical atypia: prospective cytological colposcopic, and virological study. Lancet 1986; ii: 237-40.
Meisels A, Fortin R, Roy M. Condylomatous lesions of the cervix. II. Cytologic, colposcopic and histopathologic study. Acta Cytol 1977; 21: 379.
Ylitalo N, Sorenser P, Josefsson A, Magnusson P, Andersen P, Pontén J, Adami HO, Gyllensten U, Melbye M. Consistent high viral load of human papillomavirus 16 and risk of cervical carcinoma in situ: a nested case-control study. Lancet 2000; 355: 2194-8.
Puig AM, Guerra P, Martinez C, Cuesta P, Millana C, Fariña J. Subtipos de virus del papiloma humano y lesiones intraepiteliales e invasoras de cérvix uterino en mujeres de la provincia de Ciudad Real. Rev Esp Patol 2002, 34; 4: 311-5.