
Vol. 36, n.º 4, 2003
REVISTA
ESPAÑOLA DE
Vol. 36, n.º 4, 2003 |
M.ª Luisa Gómez Dorronsoro, Raquel Beloqui Pérez
Servicio de Anatomía Patológica. Hospital de Navarra. Pamplona. mgomezdo@cfnavarra.es
RESUMEN
El objetivo de este trabajo es precisar el mejor itinerario a seguir en el estudio macroscópico y microscópico de las lesiones en glándula suprarrenal, que nos permita alcanzar un diagnóstico final adecuado, basándonos en los protocolos recomendados por el College of American Pathologists y la Association of Directors of Anatomic Pathology and Surgical Pathology.
Palabras clave: glándula suprarrenal, nódulos suprarrenales, estudio macroscópico, factores pronósticos.
SUMMARY
Among the problems confronted by the pathologist on evaluating adrenal tumors is the differentiation of benign and hyperplastic nodules from malignant cortical tumors and adenomas.
The present study reviews the macroscopic and microscopic protocols available to the pathologist from the College of American Pathologists and the Association of Directors of Anatomic Pathology and Surgical Pathology which permit adequate evaluation of adrenal gland specimens. Attention is focused on pathological prognostic findings.
Key words: adrenal gland, adrenal nodules, macroscopic handling, prognostic factors.
INTRODUCCIÓN
Para el patólogo, el diagnóstico diferencial, en glándula suprarrenal, entre nódulo cortical benigno, nódulo de hiperplasia o adenoma, ha sido siempre un problema, como lo es el diagnóstico de benignidad o malignidad, al igual que en los otros órganos endocrinos (1,2).
Cada vez con más frecuencia se detectan en el área de las glándulas suprarrenales, lesiones pequeñas y sin manifestaciones clínicas que son hallazgos incidentales en el curso de otros estudios clínicos (3).
Es importante en estas lesiones definir los criterios de resecabilidad y, una vez extirpadas, aportar con el diagnóstico el mayor número de datos que orienten al pronóstico de la lesión (2).
Dado que los criterios empleados para el diagnóstico correcto de los nódulos en suprarrenal son múltiples, tanto macroscópicos como microscópicos, cuantos más datos poseamos, más acertado será el diagnóstico final, sobre todo teniendo en cuenta que las lesiones pequeñas carecen de las características macroscópicas típicas que encontramos en las lesiones de mayor tamaño.
El objeto de este trabajo es precisar el mejor itinerario a seguir en el estudio de las masas adrenales, que nos permita alcanzar un diagnóstico final adecuado basándonos en los protocolos recomendados por el College of American Pathologists y la Association of Directors of Anatomic Pathology and Surgical Pathology (4-6).
Como pauta de trabajo, podemos establecer en este estudio distintas fases:
1. FASE CLÍNICA
El internista o el endocrinólogo, deben informar de los datos analíticos, del diagnóstico clínico de sospecha y otros diagnósticos diferenciales.
El estado hormonal es fundamental para el diagnóstico y evaluación de los tumores corticales y medulares. Datos como cambios en el fenotipo, hipertensión, feminización, virilización, además de alteraciones bioquímicas, hormonales o de marcadores tumorales, deben acompañar siempre al estudio de la glándula suprarrenal, sin olvidar los antecedentes familiares, cirugía previa y estado del resto de órganos endocrinos.
Si el paciente presenta antecedentes de carcinoma en otra localización, se debe realizar una punción aspiración con aguja fina del nódulo, para descartar una metástasis (2).
El tratamiento quirúrgico de los tumores de suprarrenal de diámetro superior a un centímetro, en un paciente asintomático, debe ir precedido de una búsqueda de hipersecreción hormonal subclínica para descartar hiperaldosteronismo, hipercortisolismo, feocromocitoma, hiperestrogenismo e hiperandrogenismo; datos analíticos que son la base para el diagnóstico diferencial entre nódulo cortical no funcionante, adenoma, carcinoma, feocromocitoma o enfermedad de Cushing (1,2).
Por último, en el estudio de una masa en suprarrenal, tendremos presente que siempre debe existir concordancia entre el diagnóstico final y los datos analíticos.
2. FASE QUIRÚRGICA
El cirujano deberá aportar los datos del acto quirúrgico de exéresis de la masa, tales como vía y tipo de abordaje, resección subtotal o completa de la lesión, biopsias, con lo que evaluaremos los márgenes de la resección.
También son muy importantes para valorar el grado de agresividad del tumor otros hallazgos observados durante la intervención relacionados con el aspecto infiltrante o bien delimitado de la glándula, existencia de invasión vascular, etc.
Debe procurarse que la pieza se reciba íntegra en el servicio de patología y en fresco.
3. FASE DE ESTUDIO PATOLÓGICO
3.1. Manejo y estudio macroscópico de la pieza quirúrgica
Es la primera etapa en el diagnóstico del patólogo.
Los pasos a realizar al manipular la glándula suprarrenal (5-8) son los siguientes:
a) Orientar la pieza, para poder realizar cortes transversales.
b) Si no hay tumor o existe abundante tejido adiposo, disecar el tejido circundante.
c) Si existe un tumor o el tejido circundante es anómalo o sospechoso de infiltración, pintamos la superficie con tinta china.
d) Realizar cortes seriados transversales al eje mayor de la glándula, con un espesor de 5 mm.
e) Pesar y medir la glándula. En los tumores de suprarrenal, el peso es muy importante; los adenomas en general pesan menos de 50 gr, por lo que hay que ser cuidadoso en no incluir otros tejidos acompañantes.
f) Medir el tumor con exactitud en las tres dimensiones.
g) Fijación de la pieza en formol durante 24 horas.
3.2. Estudio y descripción macroscópica
Debe incluir:
a) Descripción del tumor: peso y medidas, color, limites, cápsula o no, necrosis, hemorragia y si la lesión es única o múltiple.
b) Localización de la lesión en la glándula: en la corteza, médula o ambas.
c) Aspecto del resto de la glándula, en particular si existen o no otras lesiones.
d) Disección del tejido adyacente a la glándula en busca de otros nódulos o ganglios.
3.3. Muestreo adecuado
No existe una norma para definir un correcto muestreo, pero sí es aconsejable (9) realizar los siguientes cortes:
Tumor menor de 2 cm: incluir toda la lesión en cortes que abarquen la cápsula y la glándula adyacente.
Tumor de más de 2 cm: un corte del tumor por cada centímetro de diámetro, corte del límite entre tumor y glándula normal, cortes de cualquier zona sospechosa de invasión capsular o vascular, corte que incluya el borde quirúrgico marcado con tinta china en la zona más sospechosa y cortes del resto de la glándula (9).
En caso de descubrir en la disección otros nódulos o adenopatías, estas se deben incluir.
En esta fase del estudio, nos planteamos diversos diagnósticos diferenciales macroscópicos (9):
a) Glándula normal: su peso es de 4-6 gr, con un espesor de 0,7-1,3 mm en la cortical de color amarillo y 2 mm en la medular que tiene un color gris (fig. 1).

Fig. 1. Cortes transversales de la
glándula suprarrenal.
b) Hiperplasia: puede mostrar un engrosamiento difuso o nodular, con un peso de más de 6 gr. Pueden existir múltiples nódulos o un nódulo dominante, pero siempre acompañado de engrosamiento de toda la cortical (fig. 2).

Fig. 2. Glándula suprarrenal con
hiperplasia nodular cortical.
c) Adenoma: en general son solitarios y pequeños, menos de 5 cm o 50 gr. Se localizan en la cortical y son iguales a ella, amarillos y bien delimitados.
El diagnóstico diferencial con un nódulo cortical benigno, es más problemática y se basa en los datos analíticos (1,7) (fig. 3).
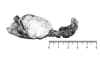
Fig. 3. Adenoma de suprarrenal.
Un subtipo especial lo constituyen los adenomas negros que son no funcionantes y su color se debe a la lipofuchina o neuromelanina.
d) Carcinoma cortical: en general son grandes, mayores de 5 cm y de más de 100 gr de peso. Pueden ser amarillos y se identifican áreas de necrosis y hemorragia. Se suelen asociar a invasiones vasculares y de la cápsula. En el caso de ser tumores funcionantes producen atrofia de la capa cortical restante.
e) Feocromocitoma: pesan más de 70 gr. En su fase inicial están en la capa medular y son blanco-amarillentos o rojizos. Si son grandes, presentan cápsula, necrosis, hemorragia o degeneración quística (fig. 4).
Un 10% de los feocromocitomas se asocian a síndromes hereditarios y podemos encontrar nódulos múltiples o hiperplasia medular.
f) Neuroblastoma: es el tumor más frecuente en niños. Es blando, con áreas de hemorragia y quistes.
g) Metástasis: podemos encontrar un único nódulo o múltiples nódulos de color blanco y consistencia firme, que invaden y destruyen el resto de la glándula (fig. 5). Algunas infecciones como tuberculosis o micosis forman nódulos que semejan metástasis.

Fig. 5. Metástasis de carcinoma
epidermoide de pulmón.
h) Quistes.
i) Hemorragia: si está parcialmente organizada, puede plantear diagnóstico diferencial con metástasis o angiosarcomas (fig. 6).

Fig. 6. Hemorragia suprarrenal,
parcialmente organizada.
3.4. Estudio microscópico y diagnóstico
En este apartado se incluyen:
a) Datos histológicos con los que vamos a clasificar el tipo de tumor y otros hallazgos que tienen un valor pronóstico.
Menos de un 10% de los tumores corticales se comportan de forma maligna. Para diferenciar estos tumores, existen diferentes sistemas que incluyen características analíticas, macroscópicas y microscópicas, como los propuestos por Hough y col, Weiss o Slooten y col. (10).
Weiss propuso un sistema que ha resultado muy eficaz, para discriminar los tumores benignos de los malignos (tabla 1). Este sistema valora nueve criterios histológicos, de forma que los tumores benignos presentan menos de tres.

Tres de estos criterios (índice mitósico mayor de 5/50 campos de gran aumento, mitosis atípicas e infiltración venosa) sólo se encuentran en tumores malignos (10).
b) Grado histológico. No se emplea el grado histológico en los tumores corticales, ni en los feocromocitomas.
Es conveniente, sin embargo, destacar si un carcinoma tiene un índice de mitosis elevado (superior a 20 mitosis/50 campos de gran aumento) ya que es un factor pronóstico negativo para supervivencia y recidiva (10).
En los feocromocitomas no hay criterios de malignidad o benignidad, pero se ha propuesto recientemente la escala denominada PASS (Pheochromocytoma of the Adrenal gland Scaled Score), que valora doce datos histológicos (tabla 2) y trata de identificar los feocromocitomas con mayor agresividad. Si el resultado es mayor o igual a cuatro, se trata de un tumor de comportamiento agresivo (11).

Para los neuroblastomas, existen varios sistemas (12), que valoran la diferenciación celular, mitosis, estroma y calcificación, además de la edad. En términos de pronóstico, estos datos nos permiten diferenciar los neuroblastomas en tres subtipos patológicos o dos subgrupos de bajo o alto riesgo.
c) Extensión de la invasión.
d) Estado de los márgenes de resección.
e) Presencia de invasión de linfáticos o venas.
f) Estado del resto de la glándula no tumoral.
g) Técnicas especiales.
La inmunohistoquímica puede ser de utilidad para distinguir sobre todo carcinomas corticosuprarrenales de otros tumores con histología similar. Si bien las tinciones para queratinas, vimentina y S100 son variables según los métodos aplicados, la inhibina y A103, son muy positivas en tumores primarios de corteza suprarrenal y útiles en el diagnóstico diferencial con el hepatocarcinoma y el carcinoma renal (13,14). Para descartar una metástasis de melanoma, se aconseja utilizar además de S-100, el HMB-45 (10).
El análisis del DNA ploidía, aunque se correlaciona con el diagnóstico histológico, es limitado ya que algunos adenomas tienen células aneuploides y otros carcinomas son diploides (10).
En lo que se refiere al problema de la diferenciación entre nódulo de hiperplasia o adenoma, no se ha clarificado con los estudios de biología molecular, ya que algunos nódulos de hiperplasia, son monoclonales (2), por lo que el diagnóstico de adenoma no debe de realizarse sin la correlación con los hallazgos clínicos y radiológicos (7).
Con todos estos datos llegamos al diagnóstico histológico que de forma clara y concisa debe de incluir:
a) Tipo del Tumor. Como clasificación histológica del tumor se recomienda la utilización de una modificación de la clasificación de Page y col. en 1987 (15), que se ha simplificado (tabla 3).

b) Estadio. El AJCC/IUAC no ha publicado un sistema TNM para la glándula suprarrenal.
Se recomienda utilizar para los carcinomas el esquema propuesto por Mac Farlane que define cuatro estadios o el propuesto por AFIP en el fascículo de tumores de glándula suprarrenal (2) (tabla 4).

En el caso de los neuroblastomas, el sistema empleado es el propuesto por The International Staging System Working Party (16).
c) Estado de los márgenes de resección.
d) Factores pronósticos.
e) Otras lesiones en la glándula no tumoral.
BIBLIOGRAFÍA
Lack EE, editor. Tumors of the adrenal gland and extra-adrenal paraganglia. En: Atlas of tumor pathology. 3rd series, fascicle 19. Washington DC: AFIP; 1997. p. 50-61.
Kloos RT, Gross MD, Francis IR, Dorokin M, Shapiro B. Incidentally discovered adrenal masses. Endoc Rev 1995; 16: 460-84.
Lloyd RV, Douglas BR, Young WF. Adrenal gland. En: West King D, editor. Endocrine diseases. Atlas of nontumor pathology. First series, fascicle 1. Washington DC: AFIP; 2002. p. 209-12.
Page DL, Ruby SG. Adrenal Gland. College of American Pathologists approved protocols. Disponible en: http://www.cap.org/cancerprotocols index.htlm Último acceso 7-11-2003.
Page DL, Ruby SG. Protocol for the examination of specimens from patients with malignant adrenal cortical tumors and pheocromocytomas, exclusive of neuroblastoma and other adrenal medullary tumors of childhood. Arch Pathol Lab Med 2000; 124: 17-20.
Association of directors of Anatomic and Surgical Pathology. Recommendations for reporting of tumors of the adrenal cortex and medulla. Hum Pathol 1999; 30: 887-90.
Scarpelli M. Guidelines and minimal criteria for correct diagnosis of adrenal tumors. En: Vizjak A, editor. Update in Pathology. Ljubljana: University of Ljubjana; 2003. p. 517-8.
Domizio P, Lowe D, Doniach I. Endocrine system. En: Domizio P, Lowe D, editors. Reporting histopathology sections. London: Chapman and Hall Medical; 1997. p. 315-19.
Lester SC. Adrenal glands. En: Lester SC editor. Manual of Surgical Pathology. Mew York: Churchill Livingstone. 2001. p. 103-107.
Medeiros LJ, Weiss LM. New developments in the pathologic diagnosis of adrenal cortical neoplasms: a review. Am J Clin Pathol 1992; 97: 73-83.
Thompson LD. Pheochromocytoma of the Adrenal gland Scale Score (PASS) to separate benign from malignant neoplasms: a clinicopathologic and immunophenotypic study of 100 cases. Am J Surg Pathol 2002; 26: 551-66.
Joshi VJ, Cantor AB, Brodeur GM et al. Correlation between morphologic and other prognostic markers of neuroblastoma. Cancer 1993; 71: 3173-81.
Renshaw AA, Granter SR. A comparison of A103 and inhibin reactivity in adrenal cortical tumors: distinction from hepatocellular carcinoma and renal tumors. Mod Pathol 1998; 11: 1160-4.
Loy TS, Phillips RW, Linder Cl. A103 immunostaining in the diagnosis of adrenal cortical tumors: an immunohistochemical study of 316 cases. Arch Pathol lab Med 2002; 126: 170-2.
Page DL, DeLellis RA, Hough AJ Jr, editors. Tumors of the adrenal. Atlas of tumor pathology. 2nd series, fascicle 23. Washington DC: AFIP; 1986.
Philip T. Overview of current treatment of neuroblastoma. Am J Ped Hematol/Oncol 1992; 14:97-102.