
Vol. 37, n.º 1, 2004
REVISTA
ESPAÑOLA DE
Vol. 37, n.º 1, 2004 |
José Hurtado de Mendoza Amat, Reynado Álvarez Santana
Hospital Universitario de Postgrado «Hnos. Ameijeiras». Ciudad de La Habana (Cuba). apatol@hha.sid.cu
RESUMEN
A partir del criterio de que la autopsia es el estudio más completo del enfermo/enfermedad y garantía de la más elevada calidad del trabajo médico cuando dicho proceder se realiza con la máxima eficiencia, se describen los diferentes pasos para el desarrollo de un Registro Nacional de Autopsias en Cuba. Se señala la ventaja de contar Cuba con un elevado índice de autopsias y con un Sistema Automatizado de Registro y Control en Anatomía Patológica (SARCAP) que permite realizar las necesarias valoraciones desde el punto de vista asistencial, administrativo, docente y científico. Se ha podido desarrollar una Base de Datos Nacional de Autopsia que alcanza ya la cifra de 90 000 autopsias. Se presenta el Modelo de Recogida de la Información con sus diferentes acápites y campos. Se describe el Método de Evaluación de los Diagnósticos Premortem a través del SARCAP así como la importancia de la veracidad del dato primario, sobre todo, de los diagnósticos a evaluar y que los mismos reflejen el verdadero pensamiento médico. Por último, se describe la organización del trabajo y la utilización de la información que ha permitido llevar a cabo investigaciones para evaluar las discrepancias diagnósticas de fallecidos a los distintos niveles del Sistema de Salud en Cuba, profundizar en el estudio de una serie de enfermedades y el diagnóstico del Daño Múltiple de Organos, expresión morfológica del Síndrome de Disfunción Múltiple de Organos.
Palabras clave: Registro de autopsias; Base de datos de autopsias; SARCAP.
SUMMARY
Starting from the point of view that autopsy is the most complete study of patient/sickness and it’s a guarantee of the highest quality of the medical work when this procedure is performed with the maximum efficiency, the different steps for the development of a National Autopsy Register in Cuba are described. It is noted the advantage of having a high index of autopsies in Cuba and a computerized management and information storage system in pathology, known as SARCAP, which permits to carry out the necessary valorisation from the medical work, administration, educational and scientific work. It has been possible to develop a National Database of Autopsies which now contains more than 90,000 autopsies. The Information Collection Model is presented with its different aspects and fields. The Method of Evaluation of the Premortem diagnoses is described through out the SARCAP, as well as the importance of the veracity of the primary datum, most of all of the diagnoses to be evaluated and reflecting the real medical thinking. Finally, the organization of work and the use of the information is described, which has allowed to carry out scientific research work to evaluate the diagnostic discrepancies of deceased in the different levels of the Health System in Cuba, to go deeply in the study of a series of diseases and the diagnose of the Multiple Organ Damage, morphological expression of Multiple Organ Dysfunction Syndrome.
Key words: Autopsy register; Autopsy database; SARCAP.
INTRODUCCIÓN
La autopsia es el estudio más completo del enfermo/enfermedad, garantía de la más elevada calidad del trabajo médico (1). Pero, para que esto sea así, la autopsia tiene que ser realizada con la máxima calidad y eficiencia. Una autopsia con calidad permitirá:
Precisar las causas de muerte del paciente fallecido.
Diagnosticar todos los otros trastornos que, asociados o no a la muerte, estaban presentes en el cadáver.
Profundizar en el estudio del enfermo (fallecido) y las enfermedades que pudo haber padecido.
Facilitar todos los beneficios que puedan obtenerse de la práctica de la autopsia.
Informar a los médicos los resultados del estudio para:
– Trasmitir los conocimientos y experiencias (asistenciales, docentes, científicas y administrativas) que puedan extraerse.
– Evaluar la calidad del trabajo médico premortem.
– Mejorar la calidad de los documentos de registro y control de las estadísticas médicas.
– Permitir a los gestores y a las autoridades sanitarias tomar las medidas necesarias para elevar la calidad del trabajo médico.
La autopsia así realizada ha permitido detectar discrepancias diagnósticas que, a pesar de los avances tecnológicos del mundo actual, continúan en niveles similares a los de principio del siglo pasado. En nuestra experiencia, que coincide con la generalidad de los autores de trabajos sobre el tema, un 25%, es decir, una cuarta parte de las autopsias aproximadamente, permiten detectar errores diagnósticos de causas de muerte. Es poco frecuente que una autopsia realizada correctamente no descubra algún diagnóstico insospechado en vida del paciente.
Al profundizar en este aspecto, la autopsia permite detectar que, en trastornos como el cáncer, considerado con escasa discrepancia diagnóstica, ocurren experiencias muy interesantes. En primer lugar, si bien el diagnóstico del cáncer se realiza con elevado acierto, no es tan elevada la coincidencia del sitio de origen, de manera que el diagnóstico del tumor primitivo tiene un índice de discrepancia similar a otros diagnósticos, y en algunos cánceres, como los de estómago y, sobre todo, páncreas, sobrepasan la cifra promedio. Lo señalado más arriba es en relación al cáncer como causa básica de muerte (CBM), pero ¿cómo se compartan las discrepancias en las causas directas de muerte (CDM)? Las discrepancias diagnósticas en causas directas de muerte en el cáncer es más elevada que en las enfermedades en general. Alcanza en algunos casos, como en el cáncer de páncreas (también el de índice de discrepancia más elevado), más de un 40% (2).
Para garantizar el máximo valor a la información recogida en las autopsias se precisa una base de datos que registre los campos a valorar. Sin embargo, a pesar de la proliferación de sistemas automatizados e incluso de Bases de Datos de Autopsias (BDA), la creación de BDA nacionales y el aprovechamiento de las ventajas que esto brinda no satisfacen las expectativas.
En USA, en la década de los años 70 (3), se promovió una política nacional de autopsias y la creación de una BDA Nacional. En el momento actual, existe una BDA en Internet, de la John Hopkins University, de acceso limitado, que incluye autopsias de una docena de hospitales con aproximadamente 50.000 autopsias (4,5). Otros países han hecho esfuerzos similares. De acuerdo a la información obtenida, sólo Japón cuenta, desde 1958, con un Registro Nacional de Autopsias, automatizado desde 1974, y que publica un anuario que resume la información obtenida del mismo, conocido en japonés como Bouken Shuho (6,7).
SISTEMA AUTOMATIZADO DE REGISTRO Y CONTROL DE AUTOPSIAS (SARCAP)
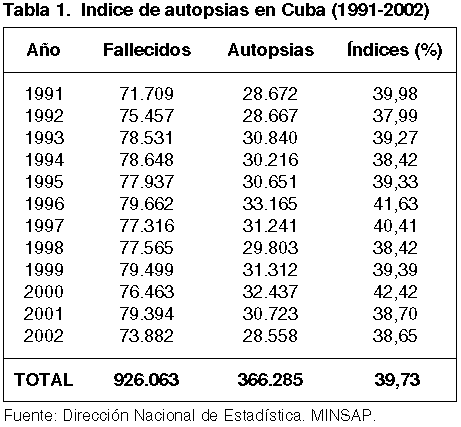
En Cuba, según la Dirección Nacional de Estadística del MINSAP (Ministerio de Salud Pública), se realiza un 40% de autopsias del total de fallecidos y un 60% de fallecidos en los hospitales (tabla 1) . Aprovechar al máximo la información que se genera de estos estudios constituye un propósito de la política de salud del país.
En el año 2005 debe concluirse una investigación que, desde el año 1994 hasta el 2003, ha recopilado toda la información proveniente de las autopsias realizadas en el país, con el objetivo de evaluar la calidad de los diagnósticos premortem, y que utiliza como herramienta el SARCAP (Sistema Automatizado de Registro y Control de Anatomía Patológica) (8).
El Sistema facilita la introducción de autopsias retrospectiva y prospectivamente, lo que ha permitido crear una Base de Datos o Registro Nacional de Autopsias que, en estos momentos, cuenta con más de 90.000 autopsias.
MODELO DE RECOGIDA DE LA INFORMACIÓN
Para poder llevar a cabo la evaluación de la calidad de los diagnósticos premortem y obtener de la autopsia todos sus beneficios, como parte de la calidad del estudio realizado, se necesita un modelo de recogida de la información que permita garantizar su uniformidad y adecuación. En la figura 1 se muestra el modelo que se utiliza en Cuba para recoger las conclusiones finales de los protocolos de autopsias, que son los datos que se introducen en el SARCAP:
a) Datos generales, que incluyen los demográficos más elementales, y pueden ser ampliados a voluntad. También se recogen los imprescindibles para garantizar la información de la estancia hospitalaria y el Servicio donde falleció el paciente. Además, el personal que realizó el estudio y si éste fue completo, con estudio microscópico o no.
b) En los diagnósticos clínicos se precisan las causas de muerte organizadas según el Certificado Médico de Defunción recomendado por la OMS, y otros diagnósticos que se muestran en un listado para señalar si fueron o no realizados premortem. El listado refleja los trastornos de mayor interés por su frecuencia en la morbimortalidad del país o por constituir motivo de estudios especiales. Permite, de estos trastornos, obtener el dato primario de diagnósticos verdaderos y falsos positivos y negativos. Posteriormente se aplica las fórmulas para las pruebas de calidad de los diagnósticosos: sensibilidad, especificidad, coincidencia diagnóstica, discrepancia diagnóstica, valor predictivo positivo, valor predictivo negativo.
c) Los diagnósticos postmortem, anatomopatológicos o, mejor, finales (se concluyen fundamentados en la más profunda correlación clínicopatológica) también se agrupan precisando las causas de muerte organizadas de igual forma a los diagnósticos premortem, lo que facilita su evaluación ulterior. Los otros diagnósticos se señalan en forma de listado. Es importante recordar que deben incluirse todos los diagnósticos, incluso procedimientos, pues sólo los que sean incluidos podrá posteriormente recuperarse su información.
Todos los diagnósticos son codificados. Se utiliza la Clasificación Internacional de Enfermedades (CIE) de la OMS que se complementa, especialmente en los tumores malignos, con los ejes morfológicos y topográficos del SNOMED. La CIE es la nomenclatura universalmente utilizada para estudios de mortalidad y, por ende, se considera la ideal para comparar diferentes estudios entre sí.
MÉTODO DE EVALUACIÓN DE LOS DIAGNÓSTICOS PREMORTEM
En cada caso se evalúa por separado la causa directa de muerte (CDM) y la causa básica de muerte (CBM). Se clasifica como total (T), parcial (P), no existente (N) o insuficiente (I). El SARCAP permite, al realizarse la evaluación, comparar los diagnósticos de causas de muerte premortem y postmortem y, de ser necesario, revisar todos los datos recogidos del modelo de autopsia (fig. 1).
Las coincidencias T se obtienen en la mayoría de los casos automáticamente al coincidir los códigos de los diagnósticos premortem y postmortem. De modo similar se obtienen las I, cuando aparecen los códigos 7999C o 7999M, que equivalen a «diagnóstico no precisado clínicamente» y «diagnóstico no precisado morfológicamente» respectivamente; es decir, en estos casos se considera el dato insuficiente y, de igual forma, la evaluación. Todas las evaluaciones P o N son realizadas por el operador, que idealmente deberá ser un patólogo y el médico de asistencia evaluado. Se considera P cuando el diagnóstico coincide en lo general y discrepa en lo particular (ejemplo: diagnóstico clínico de cáncer de encéfalo que en el diagnóstico morfológico resultó cáncer broncógeno). Por último, cuando no hay coincidencia diagnóstica (discrepancia diagnóstica), se evalúa N.
IMPORTANCIA DEL DATO PRIMARIO, EN ESPECIAL LOS DIAGNÓSTICOS A EVALUAR
El diagnóstico premortem a evaluar es fundamental que refleje el real pensamiento médico. Deben tomarse todas las medidas organizativas para que los diagnósticos recogidos en el modelo y, por tanto, introducidos en el SARCAP, no estén modificados producto de la apatía, el desinterés o la rutina que muchas veces atentan contra la calidad de estos estudios. Un lamentable ejemplo es cuando se toman mecánicamente del Certificado Médico de Defunción que, a pesar de ser internacionalmente el documento oficial para la confección de las estadísticas de mortalidad, muchas veces no refleja el verdadero criterio diagnóstico de los médicos que atendieron el paciente fallecido.
Los diagnósticos tienen que ser correctamente codificados y, al evaluarse, deben seguirse criterios uniformes, mutuamente acordados por evaluados y evaluadores, y efectuarse de conjunto.
ESTUDIO DE LAS ENFERMEDADES: DAÑO MÚLTIPLE DE ÓRGANOS (DMO)
La autopsia permite la profundización en el estudio del enfermo/enfermedad, binomio inseparable en nuestro trabajo. En Cuba, esta metódica empleada en la casi totalidad de los Departamentos de Anatomía Patológica, ha permitido el diagnóstico y estudio del Daño Múltiple de Órganos, como expresión morfológica del Síndrome de Disfunción Múltiple de Órganos (9,10), una de las principales líneas de investigación que ha dado sus frutos a raíz del estudio postmortem. Hill y Anderson (11) incluyen, en su excelente monografía sobre autopsias, un listado con numerosas enfermedades que han sido descubiertas, o ampliados sus conocimientos, gracias a la autopsia.
ORGANIZACIÓN DEL TRABAJO. UTILIZACIÓN DE LA INFORMACIÓN
La información de los datos de la autopsia es introducida en el SARCAP en la Institución donde se efectúa la misma, en el Centro Provincial o en el Centro Nacional del SARCAP (Registro Nacional de Autopsias). Es en este Centro, donde directa o indirectamente llega toda la información y se realiza el control de la calidad de acuerdo a lo establecido en los Talleres que se imparten periódicamente, y participan los res ponsables de este trabajo a los diferentes niveles de ejecución. La metódica a seguir ,y todos los acuerdos, se recogen en un folleto (1), a disposición de cualquier interesado.
Periódicamente se realiza una información con los principales datos contenidos en la BDA Nacional, que se ofrece a los patólogos y médicos de otras especialidades, con el objetivo de confeccionar trabajos científicos, utilizarlos en la enseñanza o el trabajo administrativo. Los datos principales que se recogen son edad y sexo, especialidades durante el ingreso, estancia hospitalaria, causas de muerte: directa (puede o no incluir las intermedias), básicas y contribuyentes, total de diagnósticos realizados, relación con determinados trastornos: infecciones, tumores malignos, DMO. También, los resultados de la evaluación de los diagnósticos de causas de muerte que se considera de especial interés, por demostrar la utilidad de la autopsia como método para controlar la calidad del trabajo médico. Obviamente, se pueden estudiar estos datos de la BDA en su totalidad o de un grupo de enfermedades (tumores malignos, por ejemplo), una enfermedad determinada (cáncer del pulmón), una edad o rango de edades, un sexo, un hospital, un área geográfica, una especialidad médica. En fin, de cualquiera de las variables contenidas en el modelo (fig. 1) individualmente o combinada. Parte de estos estudios han sido motivo de numerosas presentaciones en eventos científicos, publicaciones, Trabajos de Terminación de Residencia o Especialidad, y Tesis de Doctorado (12,13).
El desarrollo de una Red Nacional en los Servicios de Salud del país permitirá prospectivamente la ampliación en cantidad y calidad de la BDA Nacional y, por tanto, de los múltiples beneficios que brinda esta información procedente de la autopsia. Así se hará válido el principio de que «estudiando la muerte, se logra preservar la vida».
Agradecimientos: Al Profesor Fidel Fernández Fernández, del Hospital Universitario «Marqués de Valdecilla» (Santander, España), por su ayuda en la publicación de este trabajo.
BIBLIOGRAFÍA
Hurtado de Mendoza Amat J. Evaluación de la calidad de los diagnósticos premortem en autopsias. Experiencias sobre los talleres y entrenamientos del sistema automatizado de registro y control de anatomía patológica (SARCAP). Folleto. La Habana. 2003.
Hurtado de Mendoza Amat J, Fuentes Peláez A, Montero González T, Alvarez Santana R. Cáncer en Cuba. Evaluación de la calidad de los diagnósticos premortem según el SARCAP. Aprobado para publicación en la Rev Cub Onc.
Carter JR, Nash NP, Cechner RL, Platt RD. Proposal for a national autopsy data bank: a potencial major contribution of pathologists to the health care of the nation. Am J Clin Pathol 1981; 76: 597-617.
Berman JJ, Moore GW, Hutchins GM. Maintaining patient confidentially in the public domain Internet Autopsy Database (IAD). Proc AMIA Annu Fall Symp 1996; 328-32.
Smith Sehdev AE, Hutchins GM. Problems with proper completion and accuracy of the cause-of-death statement. Arch Intern Med 2001; 161: 277-84.
Baba K, Aizawa S. Nationwide autopsy registration over 30 years. IARC Sci Publ 1991; 112: 235-44.
Murai Y. Malignant mesothelioma in Japan: analysis of registered autopsy cases. Arch Environ Health 2001; 56: 84-8.
Hurtado de Mendoza Amat J, Alvarez Santana R, Jiménez López A y Fernández Pérez LG. El SARCAP, Sistema Automatizado de Registro y Control de Anatomía Patológica. Rev Cubana Med Milit 1995; 24: 123-30.
Hurtado de Mendoza Amat J, Montero González T, Walwyn Salas V, Alvarez Santana R. El Daño Múltiple de Órganos en autopsias realizadas en Cuba en 1994. Rev Cubana Med Milit 1997; 26: 19-29.
Cabrera Rosell P, Montero González T, Hurtado de Mendoza Amat J, Pérez Bomboust I, Cabrejas Acuña MO, McCook Noa L, Almarales Acosta MR, Cabrejas Acuña OM. Utilidad de un sistema de puntuación del Daño Múltiple de Órganos. Rev Cubana Med Milit. 2003; 32. Disponible en: http://bvs.sld.cu/revistas/mil/ vol32_1_03/mil04103.htm 01/08/03, 42816 bytes.
Hill RB, Anderson RE. The Autopsy: medical practice and public policy. Boston: Butterworths, 1988.
Montero González T. Histopatología del Daño Múltiple de Órganos en un modelo de ratón quemado. Efecto de los tratamientos con Aloe b, Ozono y Factor de Crecimiento Epidérmico. Tesis para optar al grado científico de Doctor en Ciencias Médicas. La Habana. 2001.
Cabrera Rosell P. Aplicación de un sistema de puntuación como método diagnóstico para el estudio del Daño Múltiple de Órganos. Tesis para optar al grado científico de Doctor en Ciencias Médicas. La Habana. 2003.