
Vol. 37, n.º 3, 2004
REVISTA
ESPAÑOLA DE
Vol. 37, n.º 3, 2004 |
Inmaculada Barredo Santamaría
Servicio de Anatomía Patológica. Hospital Alto Deba. Arrasate-Mondragón. inmab@euskalnet.net
RESUMEN
El prolapso de la trompa de Falopio es una complicación poco común de la histerectomía. Se considera que ocurre mucho más frecuentemente después de histerectomías vaginales, aunque también aparece tras histerectomías abdominales. Se presentan dos casos de prolapso de la trompa de Falopio después de una histerectomía abdominal. El diagnóstico se realizó mediante biopsia a los 5 meses y a los 7 años de la cirugía inicial. La apariencia clínica es la de un tejido de granulación en la cúpula vaginal. Histológicamente es típica la arquitectura papilar-tubular y el revestimiento por epitelio tubárico, generalmente asociado a inflamación. La presencia de células glandulares benignas en el frotis vaginal posthisterectomía puede ser útil para diagnosticar o sospechar esta entidad.
Palabras clave: Trompa de Falopio, prolapso, histerectomía.
SUMMARY
Fallopian tube prolapse is a rare complication of hysterectomy. It is reported to occur most commonly after vaginal hysterectomies, although it also occurs after abdominal hysterectomies. This is the report of two cases of Fallopian tube prolapse after abdominal hysterectomy. The diagnosis was made 5 months and 7 years following the initial surgery. The clinical appearance is that of granulation tissue in the vaginal vault. Histologically, typical findings are the papillary and tubular architecture and the lining with tubal epithelium, usually associated with inflammation. The presence of benign glandular epithelium in a vaginal smear prepared after hysterectomy can be useful in establishing or suspecting the diagnosis.
Key words: Fallopian tube, prolapse, hysterectomy.
INTRODUCCIÓN
El prolapso de la trompa de Falopio es una complicación poco común de la histerectomía. Silverberg y cols., en 1974, son los primeros que describen con detalle los hallazgos histopatológicos y citopatológicos (1). Se considera que ocurre mucho más frecuentemente después de histerectomías vaginales, aunque también puede aparecer tras histerectomías abdominales (1-5).
Se presentan dos casos de prolapso de la trompa de Falopio tras histerectomía abdominal.
PACIENTES Y MÉTODOS
Caso n.º 1
Mujer de 36 años que acude a la consulta de ginecología por leucorrea. En la exploración física se observa una formación polipoide en la cúpula vaginal con apariencia de tejido de granulación. Cinco meses antes le habían practicado una histerectomía abdominal por leiomiomas uterinos. Como incidencias de la intervención figuran una extirpación muy laboriosa del cérvix y un difícil control de la hemostasia. El curso postoperatorio se complicó con un absceso de cúpula vaginal. Se realizan dos biopsias de la lesión. La primera consiste únicamente en tiras de epitelio cilíndrico con cambios regenerativos. La segunda biopsia es diagnosticada de prolapso de la trompa de Falopio. Entre ambas biopsias se realiza un frotis de la cúpula vaginal, que se informa de inflamación intensa. En un examen posterior se identifican además algunos grupos de células glandulares benignas. Un año después del diagnóstico la paciente vuelve a consultar por leucorrea. Se toma una citología y una biopsia de la cúpula vaginal, que confirman la recidiva de la lesión.
Caso n.º 2
Mujer de 45 años, obesa, que consulta por dolor abdominal. En la exploración física se observa una excrecencia en el fondo vaginal con apariencia de tejido de granulación. Como antecedentes quirúrgicos figuran una histerectomía abdominal realizada 7 años antes en otro centro y una ooforectomía izquierda por un cuerpo lúteo un año y medio antes. Se toma una citología del fondo vaginal, en la que se observan células glandulares benignas, y se sugiere un prolapso de la trompa de Falopio. La biopsia confirma el diagnóstico.
RESULTADOS
El aspecto macroscópico de ambas biopsias es el de un fragmento irregular de coloración pardusca y superficie papilar o granular, que mide de 0,8 a 1 cm. Histológicamente, se observa un tejido de arquitectura papilar (fig. 1) y en menor medida tubular (fig. 2). El epitelio de revestimiento consiste en una hilera de células cilíndricas, algunas de ellas ciliadas, debajo del cual hay un denso infiltrado inflamatorio que contiene numerosas células plasmáticas (fig. 3). Más en profundidad, se observa un estroma laxo con numerosos vasos sanguíneos de pared gruesa y fibras musculares lisas (fig. 4).

Fig. 1. Caso n.º 1: Tejido de arquitectura predominantemente papilar
(original, HE x40).

Fig. 2. Caso n.º 2: Arquitectura papilar y tubular (original, HE x40).

Fig. 3. Epitelio de revestimiento de tipo tubárico y denso infiltrado
inflamatorio subyacente rico en células plasmáticas (original, HE x400).
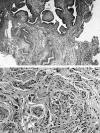
Fig. 4. Numerosos vasos sanguíneos de pared gruesa y frecuentes fibras
muculares lisas (original, HE x40 y original, HE x200).
Los frotis vaginales de ambos casos muestran sábanas y grupos dispersos de células epiteliales cilíndricas de pequeño tamaño, con núcleo uniforme hipercromático y escaso citoplasma cianófilo. El frotis vaginal del caso n.º 1 presenta además marcados cambios inflamatorios (fig. 5).

Fig. 5. Caso n.º 1: Frotis vaginal inflamatorio con sábanas de células
epiteliales cilíndricas, uniformes, de pequeño tamaño (original, Papanicolau
x400).
DISCUSIÓN
El prolapso de la trompa de Falopio es una complicación poco común de la histerectomía. Es más frecuente después de histerectomías vaginales, aunque también aparece tras histerectomías abdominales (1-5).
Se consideran factores predisponentes la infección vaginal, el sangrado postoperatorio, el empleo de una técnica quirúrgica defectuosa y las malas condiciones físicas de la paciente. También es más frecuente si se deja abierto el peritoneo o si se dejan drenajes en el fondo de saco. En todos estos casos existiría una comunicación entre la cavidad peritoneal y el canal vaginal, a través de la cual se herniaría la trompa uterina (1-3). En el caso n.º 1 concurren varios factores predisponentes, como son un difícil control de la hemostasia y un absceso de cúpula vaginal. No se dispone de datos referidos a la histerectomía y al curso postoperatorio del caso n.º 2.
Las manifestaciones clínicas más frecuentes del prolapso de la trompa de Falopio son sangrado vaginal, flujo vaginal y dolor o molestias en la parte inferior del abdomen. Otros síntomas descritos son dispareunia y neumoperitoneo postcoital (1,3). También puede ser asintomático y descubrirse en el seguimiento postoperatorio (3,5).
El diagnóstico se hace casi siempre dentro de los primeros 6 meses después de la histerectomía (1), aunque puede diagnosticarse varios años después (3). En los casos que se presentan el diagnóstico se realizó a los 5 meses y a los 7 años de la cirugía inicial.
El diagnóstico raramente se hace antes de la biopsia, por el ginecólogo, ya que la apariencia clínica es generalmente la de un tejido de granulación en la cúpula vaginal. Puede ayudar al diagnóstico el hecho de que la trompa uterina tenga una consistencia más firme que el tejido de granulación, y que su manipulación típicamente cause dolor. También se ha mencionado que en el prolapso tubárico se puede introducir una sonda dentro de la luz de la trompa o dentro de la cavidad abdominal (1,3).
La biopsia constituye el procedimiento diagnóstico definitivo (2). El aspecto macroscópico suele ser el de una masa rojiza granular, generalmente sin características que lo identifiquen como trompa uterina. El aspecto microscópico es el de un tejido de arquitectura papilar-tubular revestido por epitelio de tipo tubárico, generalmente asociado a un denso infiltrado inflamatorio en el que predominan las células plasmáticas. En profundidad hay un estroma edematoso, ocasionalmente fibrótico, con numerosos vasos sanguíneos de pared gruesa y un número variable de fibras musculares lisas. Son frecuentes grados variables de hiperplasia y atipia epitelial, probablemente debidos a la marcada reacción inflamatoria subyacente (1,2).
El frotis vaginal posthisterectomía puede ser útil para diagnosticar o sospechar esta entidad y evitar su cauterización, que es muy dolorosa. Los hallazgos citopatológicos son, además de cambios inflamatorios y regenerativos, la presencia de sábanas o grupos dispersos de células epiteliales pequeñas con núcleo uniforme hipercromático y escaso citoplasma cianófilo. Ocasionalmente se pueden ver células ciliadas. Puede haber una ligera variación en el tamaño de los núcleos, con un cromatina moderadamente granular y uno o más nucléolos (1,6).
El diagnóstico diferencial del prolapso de la trompa de Falopio hay que hacerlo con lesiones glandulares en la vagina, benignas y malignas. Dentro de las lesiones glandulares benignas se encuentran los quistes o remanentes de origen mesonéfrico, los quistes de origen paramesonéfrico, la adenosis, la endometriosis y el papiloma mülleriano. En cuanto a las lesiones glandulares malignas de la vagina hay que considerar el adenocarcinoma metastásico, y el adenocarcinoma vaginal primario, de células claras, o de tipo endometrioide, endocervical o intestinal (1). La trompa uterina puede sufrir marcada distorsión arquitectural y cambios atípicos en el epitelio, por lo que es importante no confundir el prolapso tubárico con un adenocarcinoma vaginal (3).
El prolapso de la trompa de Falopio se puede distinguir de todas estas lesiones en base a criterios clínicos e histológicos. El prolapso tubárico está asociado siempre a una historia de cirugía previa, predominantemente a una histerectomía vaginal, está localizado en el ápice de la vagina, y clínicamente tiene la apariencia de un tejido de granulación. Histológicamente, la arquitectura de la lesión y el reconocimiento de epitelio tubárico típico, generalmente asociado a inflamación, facilita el diagnóstico (1).
El tratamiento debe ser individualizado. Se puede realizar la extirpación de la trompa prolapsada por vía vaginal, con o sin laparoscopia simultánea, o la extirpación vía abdominal en caso de que existan posibles adherencias peritoneales (4).También se puede hacer únicamente un seguimiento clínico, ya que puede haber una desaparición espontánea del prolapso (5).
BIBLIOGRAFÍA
Silverberg SG, Frable WJ. Prolapse of fallopian tube into vaginal vault after hysterectomy. Histopathology, cytopathology and differential diagnosis. Arch Pathol 1974; 97: 100-3.
Bilodeau B. Intravaginal prolapse of the fallopian tube following vaginal hysterectomy. Am J Obstet Gynecol 1982; 143: 970-1.
Wheelock JB, Schneider V, Goplerud DR. Prolapsed fallopian tube masquerading as adenocarcinoma of the vagina in a postmenopausal woman. Gynecol Oncol 1985; 21: 369-70.
Candiani GB, Candiani M. Posthysterectomy fallopian tube herniation. A report of to cases. J Reprod Med 1996; 41: 915-20.
Ramin SM, Ramin KD, Hemsell DL. Fallopian tube prolapse after hysterectomy. South Med J. 1999; 92: 963-6.
Wofendale M. Exfoliative cytology in a case of prolapsed fallopian tube. Acta Cytol 1980; 24: 545-8.